はじめに
緑内障は、厚生労働省研究班の調査によると、我が国における失明原因の第1位を占めており、日本の社会において大きな問題として考えられています。しかも最近、日本緑内障学会で行った大規模な調査(多治見スタディ)によると、40歳以上の日本人における緑内障有病率は、5.0%であることが分かりました。つまり40歳以上の日本人には、20人に1人の割合で緑内障の患者さんがいるということになります。また緑内障の有病率は、年齢とともに増加していくことが知られており、日本の少子高齢化に伴って、今後ますます患者さんの数は増えていくことが予想されます。しかも上記の調査では、発見された緑内障の患者さんのうち、それまで緑内障と診断されていたのは、全体の1割に過ぎませんでした。つまり、緑内障があるのにもかかわらず、これに気づかずに過ごしている人が大勢いることも判明しました。最近の緑内障の診断と治療の進歩は目覚しく、以前のような「緑内障=失明」という概念は古くなりつつあります。現代医学を駆使しても失明から救えないきわめて難治性の緑内障が存在することも事実ですが、一般に、早期発見・早期治療によって失明という危険性を少しでも減らすことができる病気の一つであることは間違いありません。
房水と眼圧
「房水」とは目の中を循環する液体のことで、図1に示されているように、毛様体という組織で作られて、虹彩の裏を通過して前房に至り、線維柱帯を経てシュレム管から排出され、眼外の血管へ流れていくという定まった経路で循環しています。この房水の循環によって、ほぼ一定の圧力が眼内に発生し眼球の形状が保たれます。この圧力のことを「眼圧」と呼びます。つまり、眼圧とは、眼の硬さであるといえます。眼圧が上昇すると(眼球が硬くなると)、視神経が障害されやすくなり、緑内障になるリスクが高くなることが知られています。緑内障の治療としては、薬物療法、レーザー療法、手術療法など多彩な手段が行われていますが、その多くは、眼圧を下げることで緑内障の悪化を防ぐためのものです。したがって、自分の眼圧がどれくらいであるのかを知っておくことは、とても大事です。

図1.房水の循環
眼圧の正常値
最近の大規模な調査(多治見スタディ)によると、日本人の平均眼圧は14.5 mmHgであり、ばらつきの程度(標準偏差が2.5 mmHg)を考えると、正常の眼圧は10~20 mmHgであるということが分かりました。眼圧は、1日の間でも時刻により変動するうえに、どの時期に眼圧が高くなるのかというパターンには、個人差が大きいことが知られています。また四季に恵まれた日本において、眼圧は、冬季に高く、夏季には低くなりやすいことも知られています。日常生活において眼圧に影響する因子としては、年齢、性別、屈折(近視や遠視の程度)、人種、体位、運動、血圧なども知られています。このように多くの因子が複雑に影響しあって、眼圧が決まっているのです。前述したように、「眼圧の正常値」は、健康人を対象とした調査に基づいて統計的に求められた値(全体の95.5%がおさまる平均値±標準偏差の2倍)であって、この範囲にあるからといって緑内障にならないとは言いきれません。実際に、日本人では、眼圧が正常範囲であるにもかかわらず、緑内障になっている「正常眼圧緑内障」の患者さんが過半数を占めていることが判明しました。
房水と眼圧
それでは緑内障という病気とはどんな病気でしょうか? 緑内障は、日本緑内障学会のガイドライン(第三版)によると、「視神経と視野に特徴的変化を有し、通常、眼圧を十分に下降させることにより視神経障害を改善もしくは抑制しうる眼の機能的構造的異常を特徴とする疾患である」と定義されています。つまり緑内障は、視神経の形(乳頭形状)と機能(視野)の特徴的な変化から診断されます。緑内障は、古くから、眼圧が上昇することで視神経が障害される病気として理解されてきましたし、実際に眼圧を下降させることが治療として有効なことも知られています。しかし近年の研究では、正常眼圧緑内障が多い日本人においては、必ずしも、眼圧上昇だけが原因であるとはいえないことが分かっています。しかしガイドラインにも記載してあるように、(正常眼圧緑内障を含めて)すべての緑内障において、眼圧を下降させることで、緑内障になるリスクが下がることが知られていますし、緑内障になった患者さんでも、その視野が悪くなる(緑内障が進行する)可能性を低くすることができます。したがって、緑内障の患者さんにとっては、自分の眼圧値を知っておくこととともに、眼圧値を安全な範囲にコントロールしていくことが重要です。
緑内障の症状
緑内障の自覚症状としては、見えない場所(暗点)が出現する、あるいは見える範囲(視野)が狭くなる症状が最も一般的です。しかし、日常生活では、両眼で見ていますし、多くの場合、病気の進行は緩やかなので、初期は視野障害があってもまったく自覚しないことがほとんどです。実際、緑内障の患者さんが自覚症状で気がつくのは、かなり進行してしまって視野や視力が悪化してからということも多いです。視野障害が進行した場合は、視力が低下したり、場合によっては失明することさえありえます。しかも緑内障が恐ろしいことの理由の一つは、緑内障の進行は常に一方通行であり、喪失した視野や視力を治療によって取り戻すことができません。緑内障の治療は、あくまでも緑内障の進行をゆっくりにするためのものであり、見え方を改善することはできません。また、急激に眼圧が著しく上昇した場合(急性緑内障発作)は、眼痛・充血・目のかすみのほか、頭痛や吐き気を自覚することもあります。こういう場合は、大変苦しいですし、急速に視野が悪化していきますので、すぐに治療を受ける必要があります。逆に、ゆっくりと眼圧が上昇していく場合や、正常眼圧でも緑内障になるタイプでは、自覚症状がないために、気がついたら視野が悪くなっていたということになりがちです。
緑内障の分類
(1)原発開放隅角緑内障(図2)
線維柱帯(とその奥にあるシュレム管)と呼ばれる場所が目詰まりを起こし、うまく房水が流出されないために眼圧が上昇すると考えられています。原発とは、「誘因となるほかの病気がないにもかかわらず」という意味を表します。隅角とは、線維柱帯を含めての房水の流出路の場所で、角膜と虹彩の間を指す専門用語です。つまり、この病名は、「ほかの病気のためではなく(原発)」、「隅角が見かけ上開放されているのに(開放隅角)」、視神経が障害される緑内障であることを意味しています。このうち、眼圧がいわゆる正常範囲にありながら視神経が障害されるタイプの緑内障を正常眼圧緑内障といいます。正常眼圧緑内障では、視神経の血液循環が悪かったり、遺伝や免疫、酸化ストレスなどのいろいろな原因のために、通常では緑内障を起こさない程度の眼圧でも視神経が障害されるのではないかと考えられています。また、正常眼圧緑内障の患者さんには高齢者が多くて、近視の頻度も高いことから、加齢や近視もリスク要因であると考えられています。

図2.原発開放隅角緑内障
(2)原発閉塞隅角緑内障
原発閉塞隅角緑内障とは、「ほかの病気のためではなく(原発)」、「隅角が狭くなり(狭隅角)(図3)、ついには閉じてしまう(閉塞してしまう)(図4)ために」、房水の流出が障害され眼圧が上昇する緑内障であることを意味します。原発閉塞隅角緑内障では、急速に隅角が閉じてしまうことで、劇的で著しい眼圧上昇を来すことがあり、これを一般に急性緑内障発作と呼びます。上記のように、急性発作では、眼痛、頭痛、吐き気などの激しい自覚症状が出現します。

図3.狭隅角

図4.閉塞隅角
(3)続発緑内障
あらかじめ眼や全身に何らかの病気があり、それが原因で眼圧が上昇するために起こる緑内障です。開放隅角の場合もあれば、閉塞隅角の場合もあります。原因はさまざまなので、正確にその病気や状態を把握して、原因からきちんと治療していくことが重要です。
(4)発達緑内障
生まれつき隅角に異常があるタイプの緑内障です。生まれた直後から眼圧が高い場合、眼球そのものが大きくなることもあり、昔から、俗に「牛眼」と呼ばれています。乳幼児から若年齢に緑内障と診断されることが多いのですが、特に乳幼児の緑内障は急速に悪化して、眼球拡大が進行すると、たとえ眼圧がコントロールされたとしても視機能が著しく障害されてしまう結果になりやすいので、多くの場合、早期に手術療法を行います。
緑内障の検査
緑内障を診断したり治療経過の良し悪しを判断するには、定期的に多くの検査を行う必要があります。緑内障の検査は基本的には定期的に生涯にわたって続けていく必要があります。
(1)眼圧検査
眼圧を測定する器械はいくつかの種類があります。患者さんの目に器械を直接接触させて測定する器械(図5)や、患者さんの目に圧縮した空気を吹き込んで測る機械(図6)などがあります。それぞれの器械には長所短所があり、どちらが優れているというわけではありません。


図6.空気眼圧計
(2)隅角検査
主に診断のために行う検査で、専用のコンタクトレンズを用いて行います。この特殊なコンタクトレンズを患者さんの目に押し当てて隅角を観察して診断します(図7)。点眼麻酔をして行いますので、痛みはありません。

図7.隅角検査
(3)眼底検査
視神経の障害の程度を判定するために行う検査です。視神経の眼球の出口(視神経乳頭)には、小さなくぼみがあり、緑内障ではこのくぼみが拡大します。健康診断などでは、よく「視神経乳頭陥凹拡大(ししんけいにゅうとうかんおうかくだい)」と判定されます。眼底検査は少しまぶしいことはありますが、痛みなどはありません。
最近では、光干渉断層計(OCT)などの三次元画像解析装置を用いて視神経乳頭や網膜の神経線維の厚みを測ることにより、緑内障をより適確に診断できることが増えています(図8)。
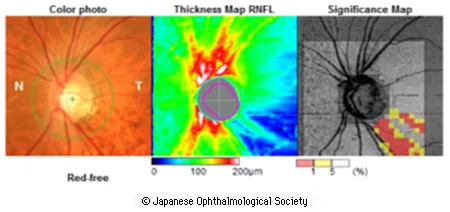
図8.光干渉断層計(OCT)による視神経解析の1例
(4)視野検査
見える範囲を調べる検査です。特殊な機械の前に座って、小さな光が見えるか見えないかでボタンを押します。30分近くかかる面倒な検査ですが、緑内障の進行具合を判断するために、最も重要な検査です(図9)。

図9.視野検査
緑内障の治療
緑内障は、眼圧を下げることができれば、その進行を防止したり、遅らせたりすることができる可能性のある病気です。正常眼圧緑内障でさえも、眼圧をさらに下げることで病気の進行を遅らせることができる可能性があります。ただし、ひとたび障害されてしまった視神経は、残念ながら回復することはありません。また、どんなに手を尽くしても進行を止められない緑内障もあります。しかし、早期に緑内障を発見できれば、言い換えれば、まだ視神経の障害が軽いうちに手を打つことができれば、失明に至る危険性はぐっと少なくなります。治療の目的は進行を止める、または遅らせることであり、回復させるものでないことをご理解ください。治療方法としては、薬物療法・レーザー治療・手術がありますが、すべての緑内障に対して同じ治療効果があるのではなく、緑内障のタイプやそれぞれの人に適した治療方針を決定していくことがとても重要です。
(1)薬物療法
多くの緑内障では、薬物療法が治療の基本となります。現在では、さまざまな薬効を持った点眼薬が発売されており、緑内障のタイプ・重症度・眼圧の高さなどに応じて処方されます。点眼薬の種類は緑内障治療薬だけで現在10種類以上あります。一種類の目薬だけで効果が少ないと判断された場合は、複数の目薬を組み合わせたり、合剤を処方されます。点眼は1回に1滴、複数のときは5分以上空けてさすことが、なるべく副作用を少なくして、確実に効果を得る点眼方法です。また、眼圧を下げる飲み薬もありますが、全身の副作用が強く出ることがあり、内服できない場合もあります。目薬は病状を維持するためのものです。症状が改善しないからといってやめてしまわず、長期的に根気よく続けていくことが重要です。
(2)レーザー治療
レーザー治療には主に二つの方法があります。一つは、虹彩(いわゆる茶目)に孔を開けて、眼内の房水の流れを変えるというもので、多くの閉塞隅角緑内障がこの方法によって治療可能です。虹彩に孔を開けるときにレーザーを使用します。もう一つは、線維柱帯に照射することで房水の排出を促進するためのレーザー治療です。一部の開放隅角緑内障に効果があります。レーザー治療の痛みは極軽度で外来で行うことができます。
(3)手術
薬物療法やレーザー治療が功を奏さなかった場合に行われる治療です。大まかには、房水を眼外に染み出すように細工をする手術と、線維柱帯を切開して房水の排出をたやすくしてやる手術の二つがあります。また、房水の排出を改善するために留置する器具も認可されました。これらの手術方法は症例に応じて選択されます。手術をしても症状が改善するのではなく、あくまで眼圧を下げて進行を食い止めるのが目的です。緑内障の手術方法は年々改良が進み、治療成績もかなり改善されてきましたが、合併症もありえますし、術後に再手術が必要となる可能性もあります。またうまく眼圧が下がっても定期的な管理が必要です。
〒145-0071 東京都大田区田園調布3-4-4
田園調布駅 徒歩2分
Tel. 03-3722-1988
| 診療時間 | 月 | 火 | 水 | 木 | 金 | 土 |
|---|---|---|---|---|---|---|
9:00-13:00 | 9:00-13:00 | 9:00-13:00 | 9:00-13:00 | 9:00-13:00 | 9:00-13:00 | |
15:00-18:00 | 15:00-18:00 | 15:00-18:00 | 15:00-18:00 | 15:00-18:00 |






